Деформации позвоночника у детей
Хирургия Александр Снетков
Александр Снетков
Юлия Каленичина:
Здравствуйте, дорогие друзья, в эфире программа «Точка приложения», с вами ее ведущие Оксана Михайлова и Юлия Каленичина. И сегодня мы говорим о деформациях позвоночника у детей и подростков. Гость нашей программы Снетков Александр Андреевич – кандидат медицинских наук, врач-хирург, ортопед-травматолог, сотрудник отделения детской костной патологии подростковой ортопедии научного медицинского института ортопедии и травматологии имени Приорова. Какие деформации бывают у детей и подростков?
Александр Снетков:
Больше всего людей интересует, насколько это опасно и с какими деформациям сталкивается хирург, потому что чаще всего пациенты попадают к нам через поликлинику, и самое страшное слово, которое могут услышать родители, что у вашего ребенка сколиоз, также они описывают кифотические деформации, в быту называется горб. И с такими вопросами пациенты и их родители обращаются уже в специализированные учреждения, а там встает вопрос, насколько тяжелая ситуация на данный момент. Нам приходится разбираться, что с ребенком делать дальше, если не страшная ситуация, можно консервативно пытаться лечить, а когда случай уже протекает злокачественно, вынуждены предлагать хирургическую коррекцию и помогать пациентам. Данная помощь достаточно специализированная, тяжелая, это всех пугает. Поэтому пациенты чаще обращаются уже из страха того, что будет дальше. С такими пациентами ведем беседу, курируемых на этапе, когда ребенок взрослеет, и разбираем, поможет ли в данном случае корсет или надо пытаться делать гимнастику. Когда все консервативные методы исчерпаны, обращаемся к хирургии.
Оксана Михайлова:
В каком возрасте впервые можно заметить сколиоз у ребенка?
Александр Снетков:
Совершенно в разном. Если родители внимательно относятся к своему ребенку, то они могут заметить либо асимметрию со стороны спины, обычно деформация со стороны ребер, лопаток, таких пациентов после профосмотров педиатры к нам отправляют, то есть это совершенно разный возрастной диапазон, и от этого мы отталкиваемся, какой процесс в данном случае протекает, либо более классический, диспластический сколиоз, либо врожденная аномалия, которая не проявляла себя в раннем возрасте и постепенно стала расти и формировать эту деформацию.
Оксана Михайлова:
Если ребенок маленький, родитель сам может посмотреть, если это явно выражено, когда лопатки не на одном уровне или ребра не параллельные, одно плечико выше, другое ниже.
Александр Снетков:
Именно так. И все хирурги за то, чтобы был обязательный ежегодный скрининг, потому что это нередкая патология, и она может протекать как нарушение осанки, а может протекать, как врожденный процесс с предрасположенностью к развитию тяжелой деформации. И чем раньше у пациента будет выявлена эта деформация, тем лучше, потому что можно начать уже профилактику и принимать меры.
Юлия Каленичина:
Наследственность имеет какое-то значение в формировании таких процессов? Допустим, у мамы был тяжелый сколиоз, она оперировалась, стоит ли тревожиться за детей?
Александр Снетков:
Если мы говорим о наиболее популярном типе сколиоза, как идиопатический или диспластический, который часто звучит в диагнозах, то замечено по статьям зарубежных авторов, что именно по женской линии наследственность нередкое явление, то есть стоит опасаться. Но это не говорит о том, что у ребенка пациентки, у которой был сколиоз, которая даже была оперирована, обязательно разовьется такой же сколиоз. Мы наблюдали таких, но не сказать, чтобы так часто.
Оксана Михайлова:
Именно по женской линии?
Александр Снетков:
Со стороны мужчин такое отмечено не было.
Юлия Каленичина:
Половая предрасположенность здесь есть?
Александр Снетков:
Диспластические процессы при деформации позвоночника по статистике все-таки чаще у девушек. Диспластические – это врожденное нарушение процессов развития соединительной ткани, они проистекают не только с проблемами в позвоночнике, но и в крупных суставах, плоскостопие, проблемы с тазобедренными суставами.
Юлия Каленичина:
На каком этапе стоит подумать об операции и в каком случае есть смысл операции?
Александр Снетков:
Есть определенные критерии, которых придерживаются все хирурги, в особенности если есть активное прогрессирование деформации, которая неуклонно увеличивает реберную деформацию, саму кривизну позвоночника. В данном случае хирург должен обратить на это внимание, и оценивая в каком возрасте это было выявлено и какая степень деформации на момент осмотра ребенка уже есть, он принимает решение, когда оперировать ребенка.
Если деформация требует хирургии, мы обычно ждем, чтобы ребенок дорос хотя бы до 12 лет, чтобы уже более-менее был сформированный скелет, и это более безопасная коррекция по отношению к потенциалу роста, то есть ребенок уже не будет так активно расти за счет позвоночника, и можно применять методы хирургической коррекции, потому что если в раннем возрасте оперировать таких детей, то можно получить необходимость повторной операции в связи с ростом позвоночника.
При сильной деформации необходимо рассматривать хирургию в более ранние сроки и в том числе применение растущих конструкций. Есть методики, которые позволяют на ранних этапах предотвратить развитие совсем тяжелой деформации и при этом сократить количество хирургических вмешательств за счет естественного роста пациента вместе с конструкцией. В России сейчас достаточно большое количество методик проводится, наши хирурги на достаточно высоком уровне, и мы применяем абсолютно все модификации, которые применяются во всем мире. И что касается подхода к хирургическому лечению, приходится комбинировать методы, то есть задача максимально отсрочить хирургическое вмешательство, при этом использовать максимально консервативные методы воздействия, и в результате, если показано хирургическое вмешательство, максимально использовать естественную мобильность позвоночника, чтобы добиться лучшего результата как с точки зрения деформации, так и с точки зрения дальнейшей жизни пациента.
Юлия Каленичина:
Что стоит предпринимать родителям, когда впервые выявлена такая деформация позвоночника у ребенка?
Александр Снетков:
Если деформация первой или второй степени, до 35-40 градусов, мы настаиваем, чтобы пациенты для начала использовали максимально консервативные методы. Это две основные методики – ЛФК под контролем специалиста, который занимается нехирургической коррекцией сколиоза, специальная гимнастика, в том числе по методу Катарины Шрот, асимметричные нагрузки на мускулатуру. В ортопедических центрах давно этим владеют и хорошо комбинируют это с корсетотерапией. Что касается корсетов, это применение индивидуальных корсетов Шено, которые делаются с учетом трехмерного моделирования формы спины ребенка. Сейчас применяется сканирование, трехмерная модель спины ребенка, подбирают в зависимости от типа деформации по рентгенограммам, какой тип корригирующего маневра необходим, и изготавливают корсет.
И к данному ребенку должны быть применены оба метода, то есть применяют как гимнастику, так и корсет, по отдельности эти методики работают, но гораздо слабее, чем если бы они работали вместе. Поэтому если у ребенка есть прогрессирующая деформация, на которую необходимо повлиять, то в максимально ранние сроки назначается и корсетирование, и гимнастика. Очень важен режим, потому что многие родители пренебрегают этим, и когда назначается корсет, они носят его по 2-3 часа, здесь очень важно его носить долго, фактически до 21-23 часов в день, при этом, чтобы не был атрофии мышц и было правильное воздействие на позвоночник, назначается гимнастика, которая эти мышцы укрепляет.
Оксана Михайлова:
Что такое корсет Шено и насколько он эффективен?
Александр Снетков:
Обычно он применяется при более легких деформациях, но при сложных, когда у пациента сохранился определенный потенциал мобильности, углы уменьшаются порядка 40 процентов от первичной деформации, и корсет эту реберную деформацию и вершину дуги отталкивает, чтобы как можно больше сместить его к середине, и таким образом получается воздействие на позвоночник. При этом самое важное – это ношение корсета на этапе активного роста.
Больше всего мы боимся прогрессирования деформации в два скачка роста – в диапазоне 6-7 лет и от 11 до 13 лет, в особенности, когда идет становление гормонального фона, активный скачок роста, и при нем больше всего прогрессирует деформация, поэтому в этот период стоит быть особо настороженными.
По поводу гимнастики, это больше замечание для пациентов, у нас очень большая проблема с тем, что пациентам назначают корсет со словами, что если в нем ходить, то все будет хорошо. Основной постулат нашей работы заключается в том, что когда мы передаем пациента реабилитологу, очень важно соблюдать режим правильной гимнастики, правильного растяжения и укрепления мышц, то есть ребенка, у которого есть сколиоз, ни в коем случае нельзя ослаблять мышечным корсетом. Если он будет иметь гипотрофию мышц, мышцы будут слабеть, и он будет продолжать создавать вертикальные нагрузки в быту, то корсет не будет иметь такого хорошего эффекта. Плюс мы отметили еще очень важный элемент, когда детям запрещали что-то делать из-за того, что у них была деформация, избегали физических нагрузок, их очень берегли родители, у них деформация прогрессировала ярче, то есть мышечный корсет – это одно из очень важных звеньев, которое обязательно нужно учитывать, нужна курация реабилитолога вместе с хирургом, которые занимаются деформацией позвоночника, чтобы вовремя отреагировать.
У родителей создается определенный режим, которого они придерживаются, они меняют корсеты по мере роста пациента и модифицируют гимнастику, которой занимается их ребенок, потому что очень трудно ребенку до 6 лет что-то объяснить, что он должен делать, с ними гораздо легче работать, когда возраст уже более сознательный. На этом этапе как раз работают наши ребята в институте травматологии и ортопедии, которые курируют таких пациентов, они в том числе курируют и тех, которых мы готовим к операции, это позволяет добиться лучших результатов.
Оксана Михайлова:
Корсет Шено входит в ОМС или это за рамками?
Александр Снетков:
В России на данный момент корсеты чаще всего по программе ИПР изготавливаются, то есть бесплатно.
Юлия Каленичина:
Расскажите про современную хирургию.
Александр Снетков:
Хирургия сильно эволюционировала за ближайшие лет 20, потому что активно внедряется имплантация титановых металлоконструкций, какое-то время это были просто костные пластики, гипсовые укладки, потом поняли, что самое эффективное – это прямое механическое воздействие при помощи имплантата, который может непосредственно провести корригирующий маневр. Сейчас наибольшую популярность имеют транспедикулярные винты, это винтовые имплантаты, которые ставятся на протяжении деформации, и за счет их воздействия на стержне выводится более правильное положение, дуга деформации, пытаемся вывести более правильное положение, баланс позвоночника, когда у пациента корпус завален в сторону, то есть идет достаточно творческая работа и она требует достаточно высокого оснащения. При этом нужна навигация, определенное предоперационное планирование, достаточно много факторов.
Самое популярное на данный момент – это гибридный инструментарий, который сэволюционировал от крючковых имплантатов до винтовых, они позволяют затронуть и переднюю, и заднюю опорную колонну, когда есть поворот позвонков, мы можем вывести в более правильное положение за счет этого поворота. Во-вторых, мы затрагиваем всю дугу деформации и вторичную, которая созревает в результате развития сколиотической болезни. Есть у данной методики очень большие плюсы с точки зрения корригирующего маневра, но тут есть и определенные нюансы. Это достаточно крупная хирургия, она затрагивает большую протяженность фиксации позвоночника, многих родителей обычно пугает, что при хирургической коррекции сколиоза их ребенок переживет достаточно большое хирургическое воздействие и будет скован весь позвоночник.
Основная тенденция современной хирургии идет к тому, чтобы сократить количество элементов, за счет которых произойдет коррекция, и снизить нагрузку на оперируемого пациента, чтобы он максимально благополучно восстановился и вернулся к нормальной жизни. В данном случае идет разработка модификаций уже имеющихся имплантов, а дальше идет эволюционная адаптация, то есть попытка дать степени свободы или разработать алгоритмы путем воздействия на одну дугу, чтобы не потребовалось оперировать противоположную дугу, таких нюансов достаточно много.
Юлия Каленичина:
Операция проходит по системе ОМС?
Александр Снетков:
Совершенно разные формы есть. На данный момент операции проводятся и по ОМС, и по квотам, нам приходится иногда при сверхтяжелых степенях деформации, которые иногда и многоэтапно нужно оперировать, приходится прибегать к помощи даже эндофондов, но есть возможность оперировать по квотам.
Юлия Каленичина:
Дорогостоящие сами конструкции.
Александр Снетков:
Сегментарный инструментарий, который применяется, ставится на протяжении дуги, это большое количество отдельных элементов, которые объединяются потом в единую металлоконструкцию и остаются пациентам чаще всего на всю жизнь, поэтому их очень важно подбирать под пациента индивидуально, чтобы добиться лучших результатов.
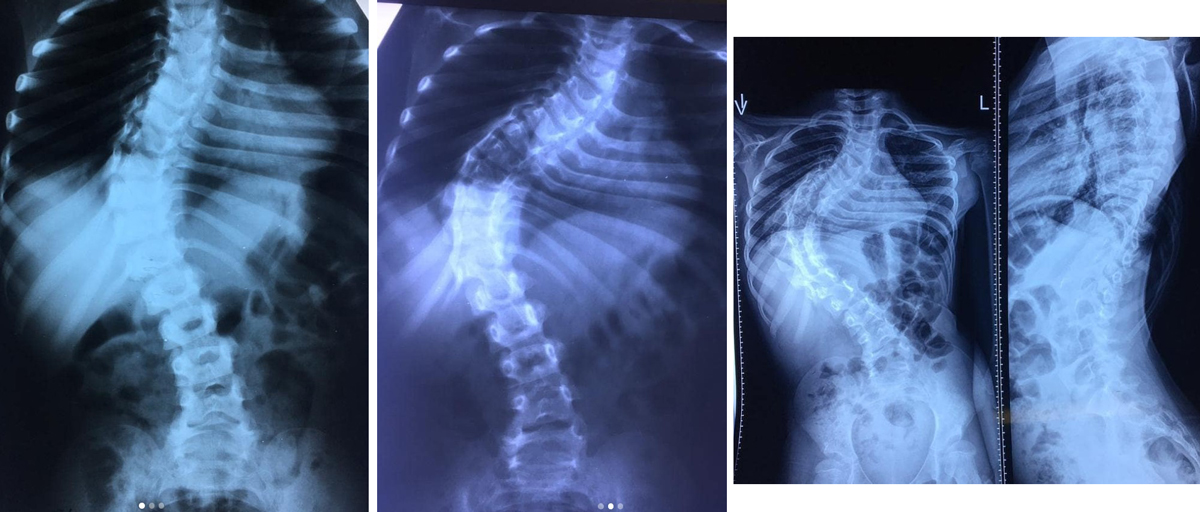
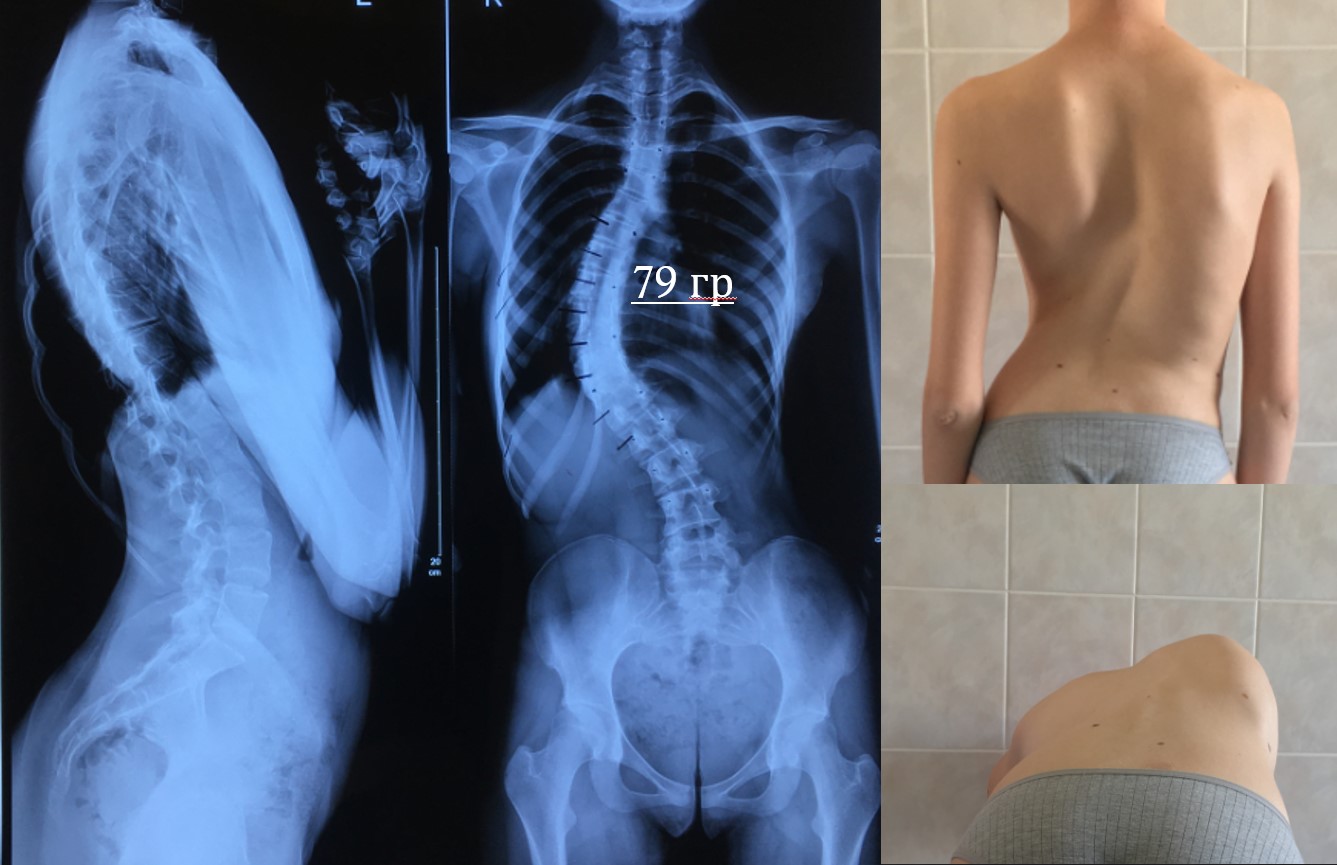
На данном слайде в качестве предоперационного планирования у пациента проводились функциональные пробы, можно увидеть, как при наклоне двигается сколиотическая дуга деформации. У данного ребенка при наклоне в стороны идет незначительная коррекция дуги деформации, то есть это дальнейшее инволюционное прогрессирование за счет межпозвонковых дисков, формы позвонков, к которым идет ребенок, получается, двигательная активность на вершине дуги деформации сокращается, то есть организм пытается бороться с деформацией, он останавливает это за счет скованности на вершине дуги, и мы вынуждены приходить к хирургическому вмешательству. Когда пациент выполняет эти движения и в том числе занимается гимнастикой, идет асимметричное воздействие на мускулатуру, которая позволяет в незначительной степени, но все-таки повлиять на дугу и вернуть процесс хоть немножко, но вспять.
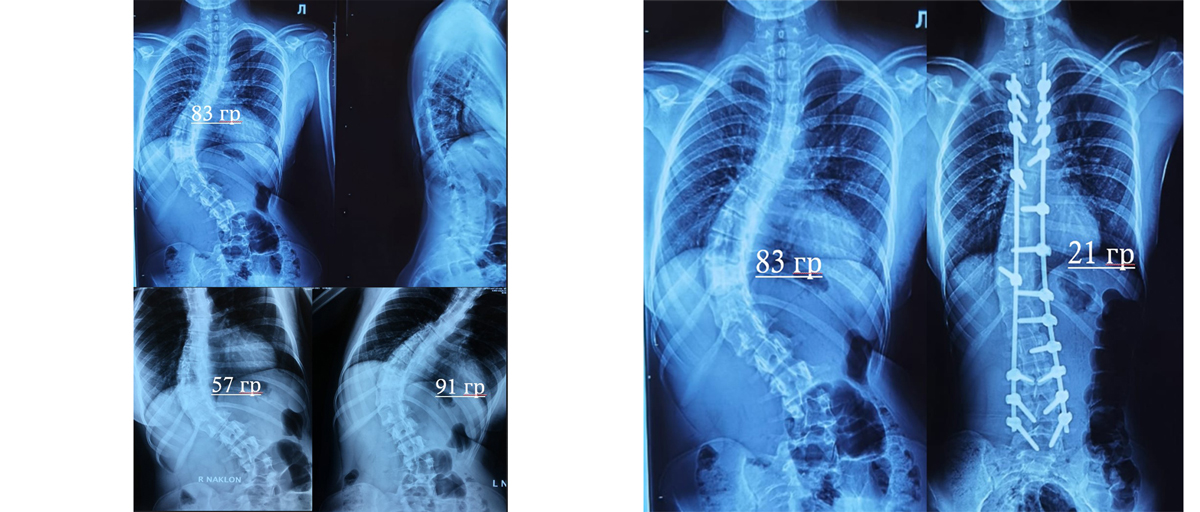
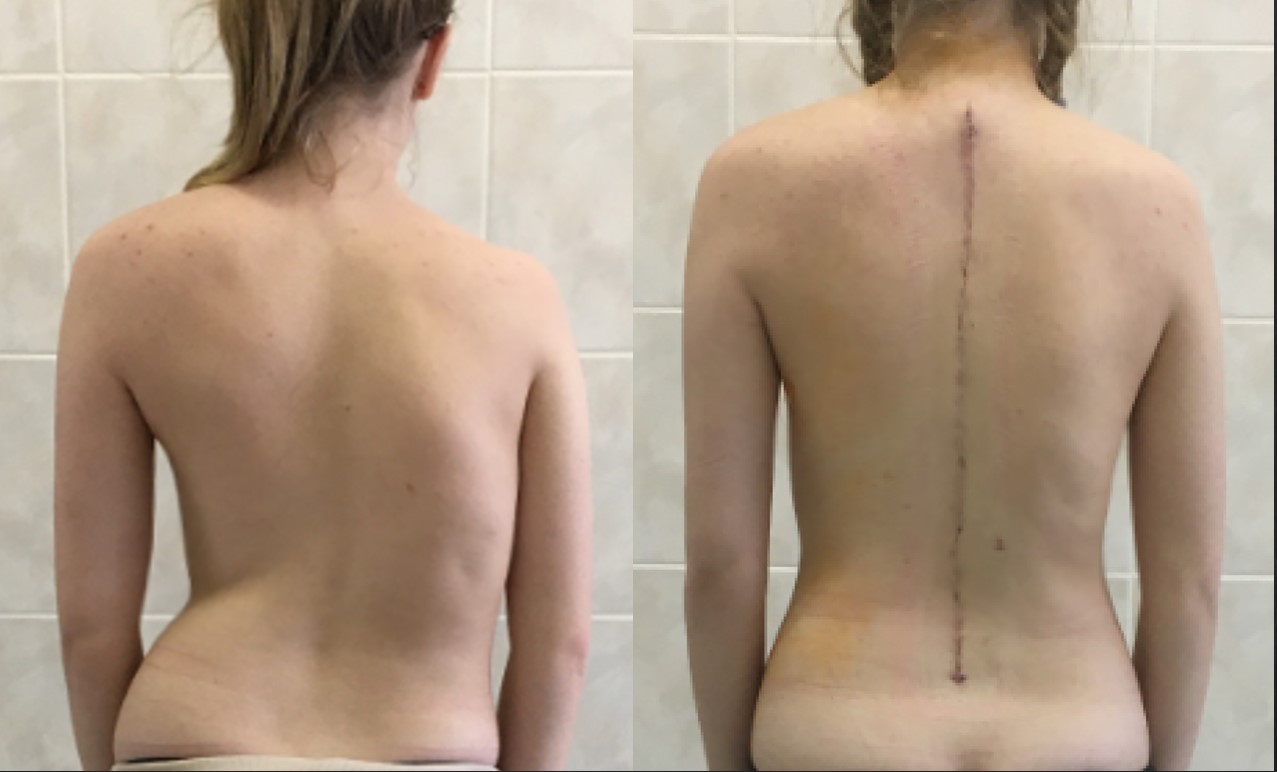
В данном случае деформация уже 83 градуса и добиться каких-то результатов за счет корсетотерапии тут вряд ли представляется возможным. Здесь достаточно протяженная дуга деформации, и она повлияла на поясничный отдел, пришлось фиксировать достаточно протяженно металлоконструкцию, однако в данном случае удалось достигнуть достаточно серьезной коррекции. Объемная операция вышла, заставила нас фиксировать и грудной, и поясничный отдел, однако выхода другого не было, потому что девушку беспокоил достаточно тяжелый реберный горб, у нее были выраженные боли в поясничном отделе, мы чаще всего на деформацию ориентируемся, но тут ребенок и на боли жаловался. И при этом ребенка заваливало в сторону, при походке было видно, что корпус смещен в бок, тяжело было с этим жить. В данном случае удалось устранить также и реберную деформацию, выровнять талию, и грудной отдел восстановился до достаточно приемлемых величин.
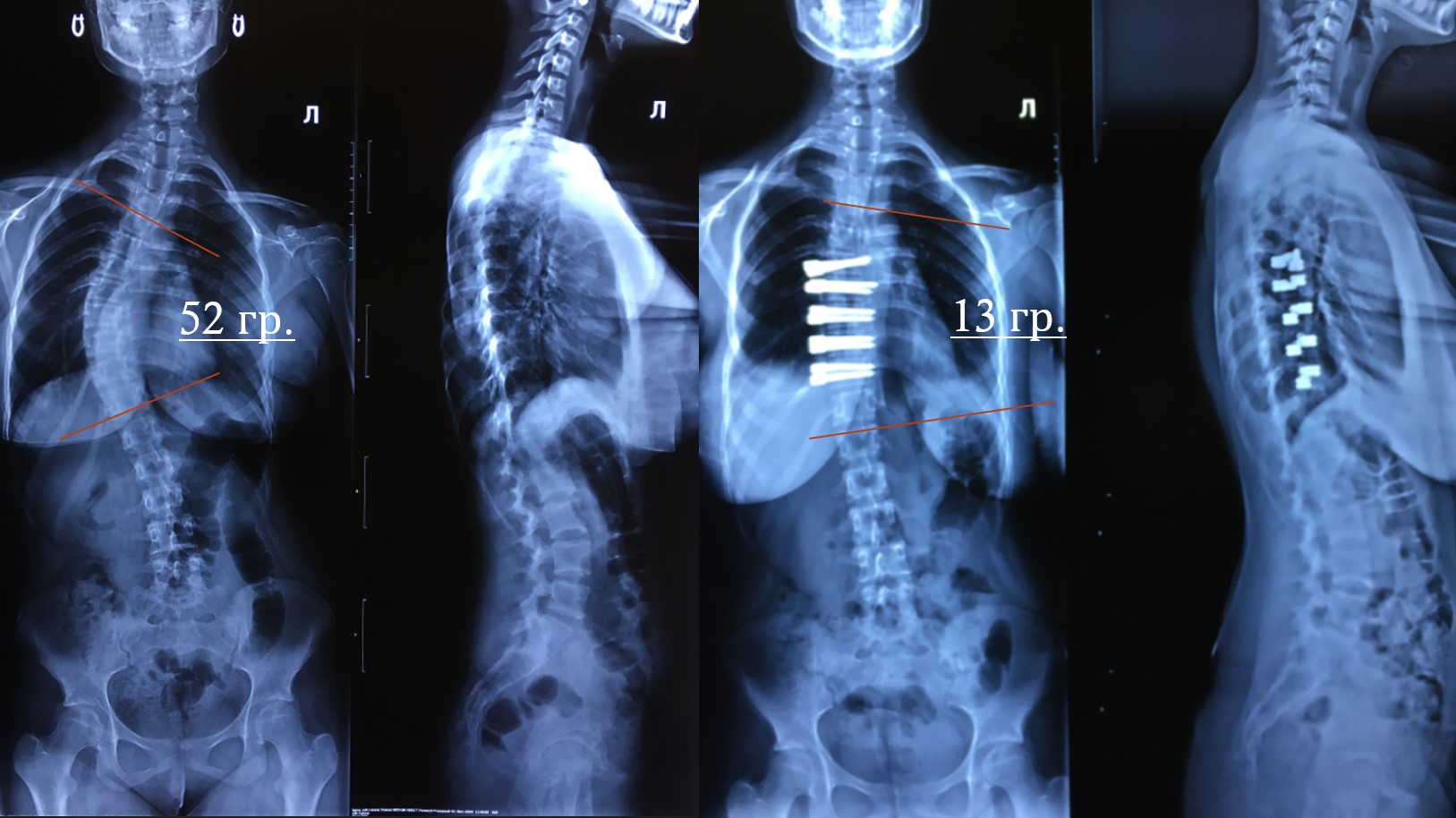
Еще один ребенок, тут уже комбинированная деформация, здесь и грудная, и поясничная дуга, они равнозначно влияли друг на друга, девушка в росте потеряла достаточно много. Мы пытаемся сохранить наибольшую степень свободы наших пациентов, в данном случае мы провели стабилизацию грудного отдела позвоночника, и за счет маневра удалось, не фиксируя поясницу, вывести ее по принципу коленчатого вала в обратную плоскость и не фиксировать поясничный отдел. У ребенка оперирован грудной отдел, но поясница при этом свободна, то есть степени свободы у данного ребенка при движении очень много.
Дальше уже девушка взрослая, 17 лет, они пытались долгое время бороться с деформацией при помощи корсетов, но она все равно ползла дальше. Пока не завершен рост, мы у данных пациентов наблюдаем постоянно прогрессию, в случае если деформация больше 40 градусов.
Все очень сильно борются за градусы, и наиболее опасным является рубеж, у одних авторов это 35 градусов, у других 40 градусов, после достижения этой цифры естественной прогрессией является только прогрессирование и увеличение степени деформации, то есть даже когда ребенок вырос, это не означает, что деформация остановилась, то есть идет перегрузка межпозвонковых структур, асимметричная нагрузка на тела позвонков, которая потом уже приводит к прогрессированию до 1-2 градусов в год, и мы рискуем получить у такого пациента через 10 лет деформацию на 10-20 градусов и больше.
В данном случае была проведена классическая операция по транспедикулярной стабилизации и коррекции позвоночника, исходом явилось вмешательство только из заднего доступа, и нам не пришлось делать двухэтапное хирургическое лечение, удалось выполнить всю операцию сзади за счет естественной мобилизации. Тут мы столкнулись с деформацией достаточно неподатливой, мы называем ее ригидной, то есть при коррекции достаточно трудно преодолеть естественные процессы, которые созрели уже в позвоночнике, и приходилось искусственно мобилизовать позвоночник, чтобы добиться такого результата, который хотел бы пациент. Это к тому, что включаются достаточно разные комбинации методик, которые требуются для того, чтобы не просто провели какую-то имплантацию, а имплантация достаточно многоуровневая, сложная, она позволяет каждый сегмент отдельно выводить в то положение, которое будет влиять на предыдущие сегменты. Таким образом коррекция максимальна с точки зрения косметического эффекта и не наносит вреда самому пациенту, потому что у многих, когда обращаются за хирургической помощью, страх очень выражен по поводу того, будут ли двигаться ноги.
Тут мы стараемся прикрыть пациента от таких опасностей, проводится интраоперационный мониторинг потенциалов, которые позволяют проверить проводимые импульсы, оценить все ли там хорошо работает, не перерастянули ли мы позвоночник, не произвели опасный маневр для пациента, и в пределах допустимого проводится тот объем коррекции, который безопасен для данного случая.
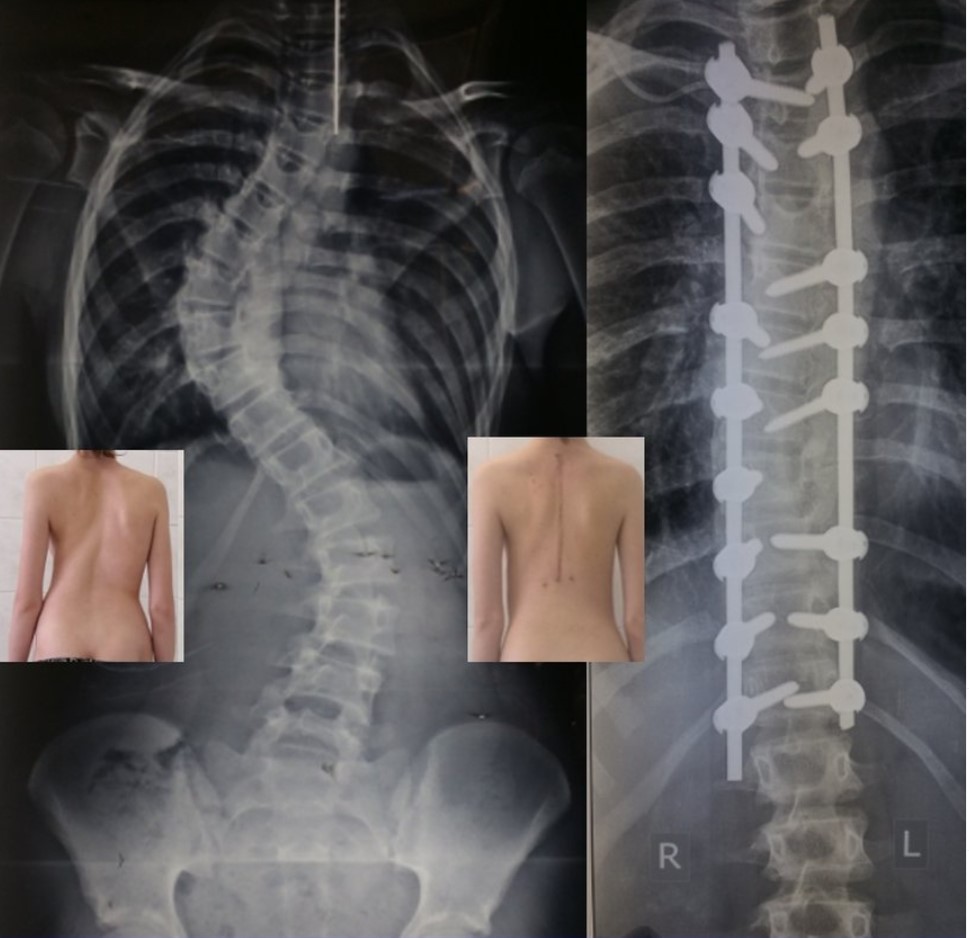
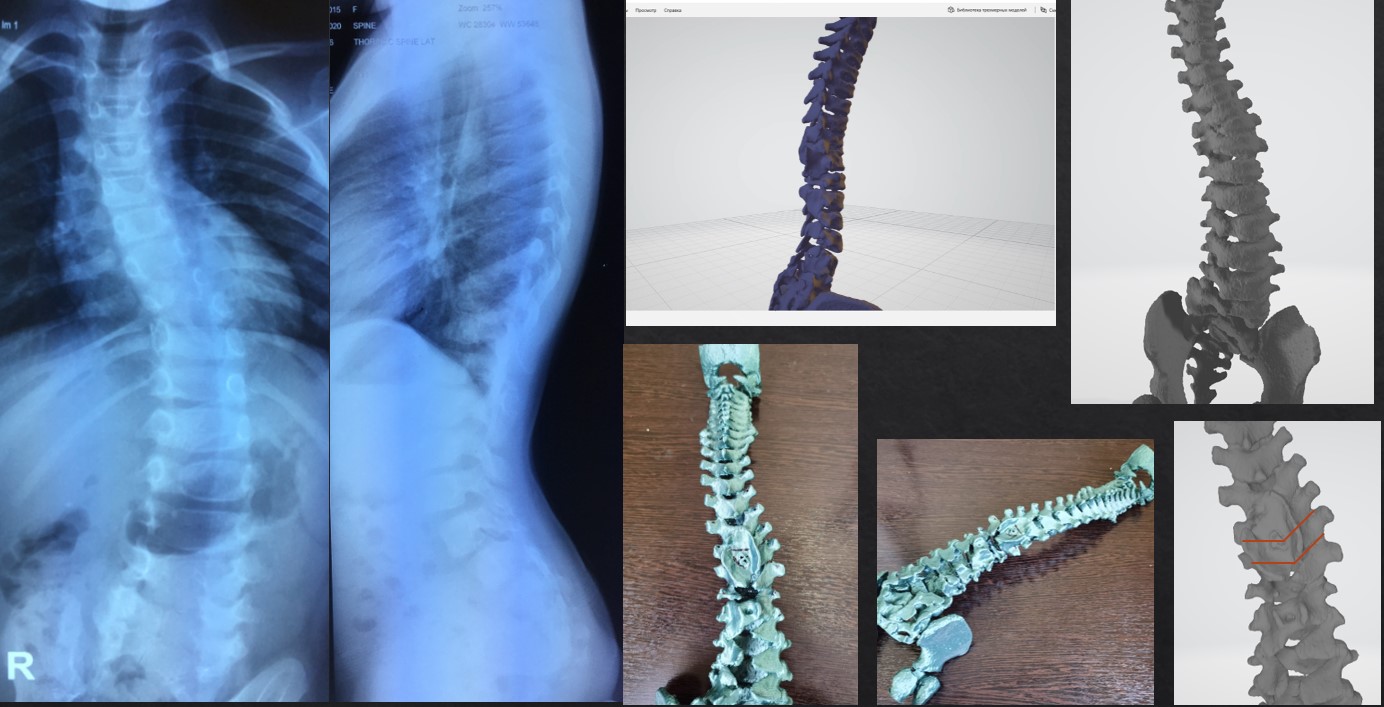
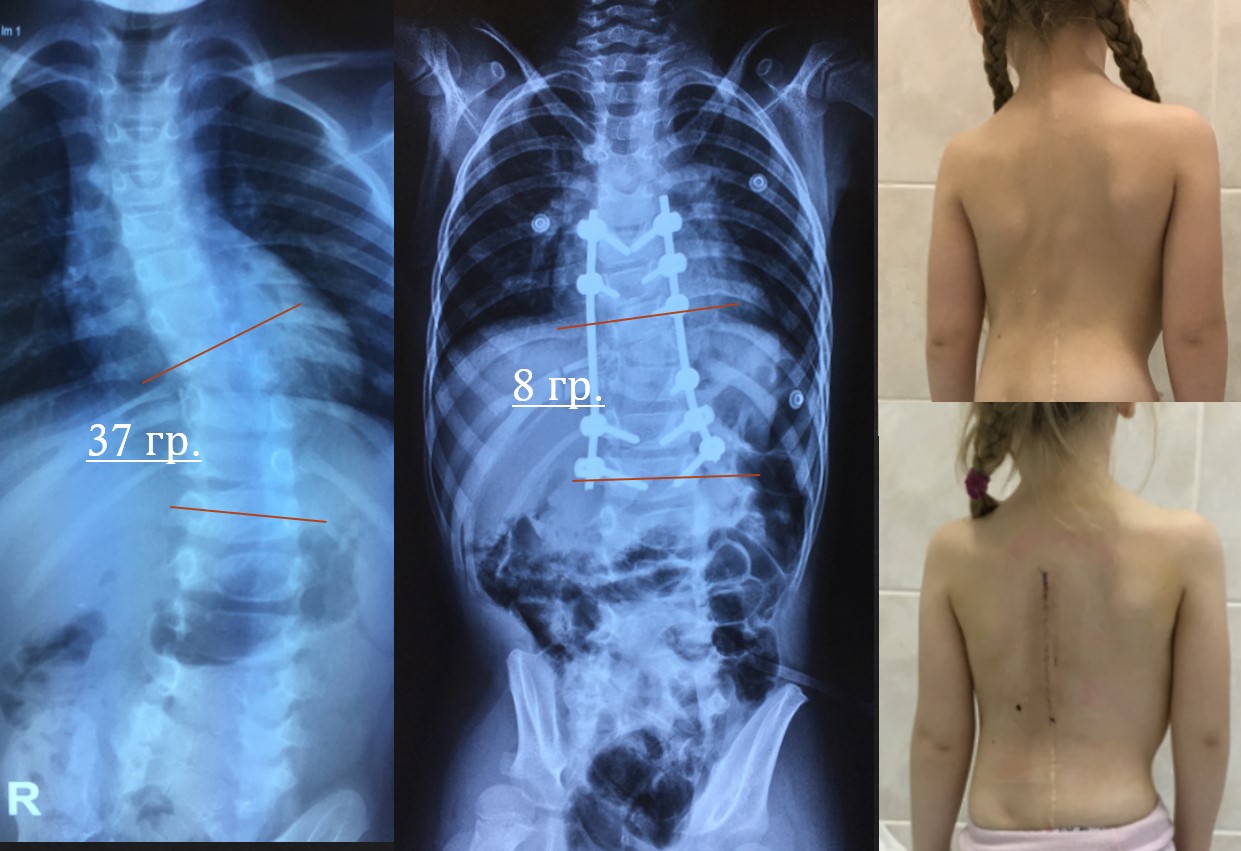
На данном слайде достаточно сложная ситуация, здесь процесс возникновения деформации являлся врожденным, у данного ребенка была врожденная аномалия, и она злокачественно проистекает достаточно рано, всем ортопедам известные полупозвонки, а дальше уже более тонкие ситуации, связанные с нарушением сегментации. Видов аномалий, которые приводят к сколиозам, достаточно большое количество, их сейчас четко дифференцировали, это достаточно сложные дети, у них ранее агрессивное прогрессирование этих форм деформации. И самым важным является влияние на патогенетическое звено, то есть убрать злокачественное прогрессирование роста аномального позвонка, воздействовать на него в максимально ранние сроки, чтобы не допустить тяжелой деформации. В данном случае был клиновидный позвонок, корпус был завален в правую сторону, и если подождать еще пару-тройку лет, то эти 37 градусов превратятся в 50, а потом будут достаточно сильно влиять на смежные структуры. Если такого ребенка не оперировать, то оперировать придется гораздо тяжелее, и деформация будет поддаваться все хуже и хуже.
У пациента с врожденными аномалиями мы стараемся операцию провести пораньше, потому что это позволяет сделать очень маленькую операцию, чаще всего при полупозвонках, чтобы потом эту конструкцию можно было при формировании маленького костного блока снять, не опасаясь того, что аномалия будет влиять на ребенка дальше, мы можем спокойно их наблюдать и вовремя реагировать, не допуская тяжелых последствий.
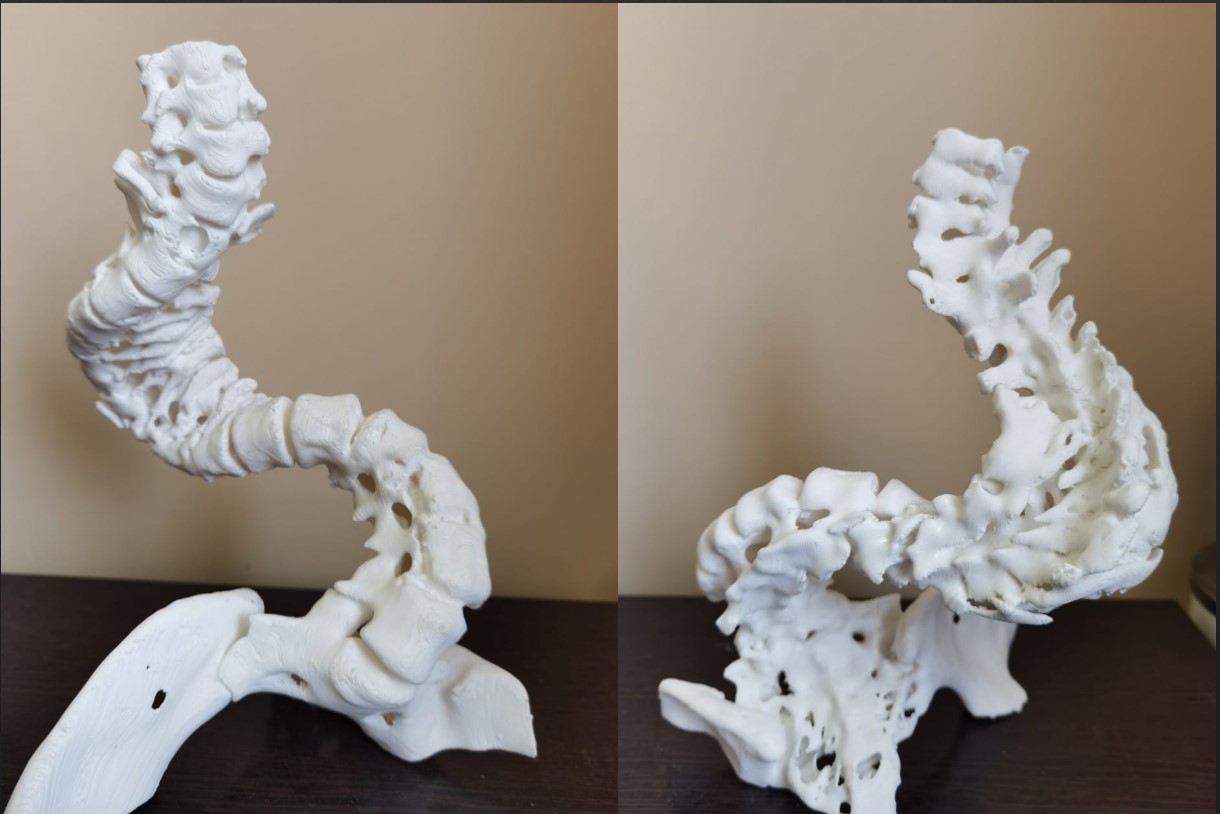
Ребенку пришлось выполнять индивидуальную 3D-модель позвоночника, чтобы подобрать объем имплантации, чтобы выбрать необходимые зоны, где нам придется воздействовать на зоны аномалии, то есть данная операция была спланирована с применением индивидуальных прототипов, на основании которых мы вынуждены были даже придумывать, какой алгоритм тут наиболее эффективен. Эти моделирования очень сильно помогают в работе хирурга для ориентировки, куда ставить импланты, можно ли вообще данному пациенту провести операцию, потому что обращаются сверхтяжелые случаи. В данном случае моделирование очень сильно помогает индивидуально подойти к этому вопросу. Сориентироваться даже в операционной ране хирургу иногда крайне трудно, а такое прототипирование сейчас становится все более популярным, особенно при работе с позвоночной хирургией, и мы активно это применяем.
Оксана Михайлова:
Современные подходы хирургической коррекции – это 3D-моделирование или еще есть другие подходы?
Александр Снетков:
10 лет назад достаточно трудно было провести качественную хирургическую помощь, потому что не позволяло анестезиологическое пособие, были ограничения, большие кровопотери, происходили эволюционные модификации металлоконструкций. Они идут к определенному завершающему этапу, была выбрана наиболее удобная компоновка инструментария, который позволяет хирургу моделировать позвоночник в операционной ране, и расширились объемы применения остеотомий, которые позволяют у совсем тяжелых деформаций мобилизовать эти структуры и добиться большего результата, чем способен сам позвоночник, и в особенности это касается тяжелых кифотических деформаций, которые раньше старались даже не брать, потому что заканчивалось все достаточно тяжело, неврологический статус часто страдал.
Применение нейромониторинга – это тоже очень важный аспект. По поводу 3D-моделирования, тут двоякая ситуация. Одновременно нам приходится иметь дело, для того чтобы улучшить качество хирургического лечения, с таким моделированием, по нему строится операционный план, как данного пациента лучше всего прооперировать, и в совсем тяжелых случаях мы можем компоновать это со специальной навигацией, для того чтобы имплантат не повредил нервные структуры, не было выхода за пределы костной ткани. Если все вкупе это собрать, то идет эволюционная адаптация к современной хирургии всего пособия по коррекции сколиотической деформации, то есть это не какая-то определенная одна методика, это эволюция каждой из этих методик. Тот же самый объем кровопотери, который раньше требовал того, чтобы сократить хирургическое вмешательство, сейчас анестезиологическое пособие позволяет проводить длительные операции до 6-8 часов, при этом не опасаясь за здоровье и жизнь пациента.
Юлия Каленичина:
За эти 10 лет изменилось время проведения операции?
Александр Снетков:
Оно ускорилось. С одной стороны, количество методов, которые привлекаются к хирургии, увеличилось, нагрузка на операционную возрастает, потому что мы способны делать большее количество операций и при этом с меньшими последствиями для пациента, в связи с чем они особо сильно у нас не задерживаются. Определенный период от 2,5 до максимум 6 часов. А когда мы касаемся сверхтяжелых деформаций или двухэтапных, там не будем разговаривать о времени, потому что в данном случае бывает и до 10 часов, и до 11, но все стало возможным.
Дальше будет идти речь о некотором эволюционном развитии, и когда мы разговаривали, куда движется спинальная хирургия, мы затронули момент, связанный с тем, что необходимо сокращать количество фиксированных позвонков и дать пациенту больше подвижности. Этот спрос на технологии, которые позволяют сохранить движение в позвоночнике, сейчас набирает все большие обороты, потому что все прекрасно понимают, что у пациентов, у которых была проведена операция, движения все-таки скованные, и приходится искать альтернативы либо подбирать технологию, которую этими ригидными фиксациями будет меньшее количество сегментов затрагиваться, но не всегда это возможно, и постепенно в ближайшие 5 лет идет развитие новых металлоконструкций, которые позволяют при некоторых формах сколиозов проводить операции по стабилизации позвоночника с сохранением большей степени свободы движений, но при этом достигнув хирургической коррекции.
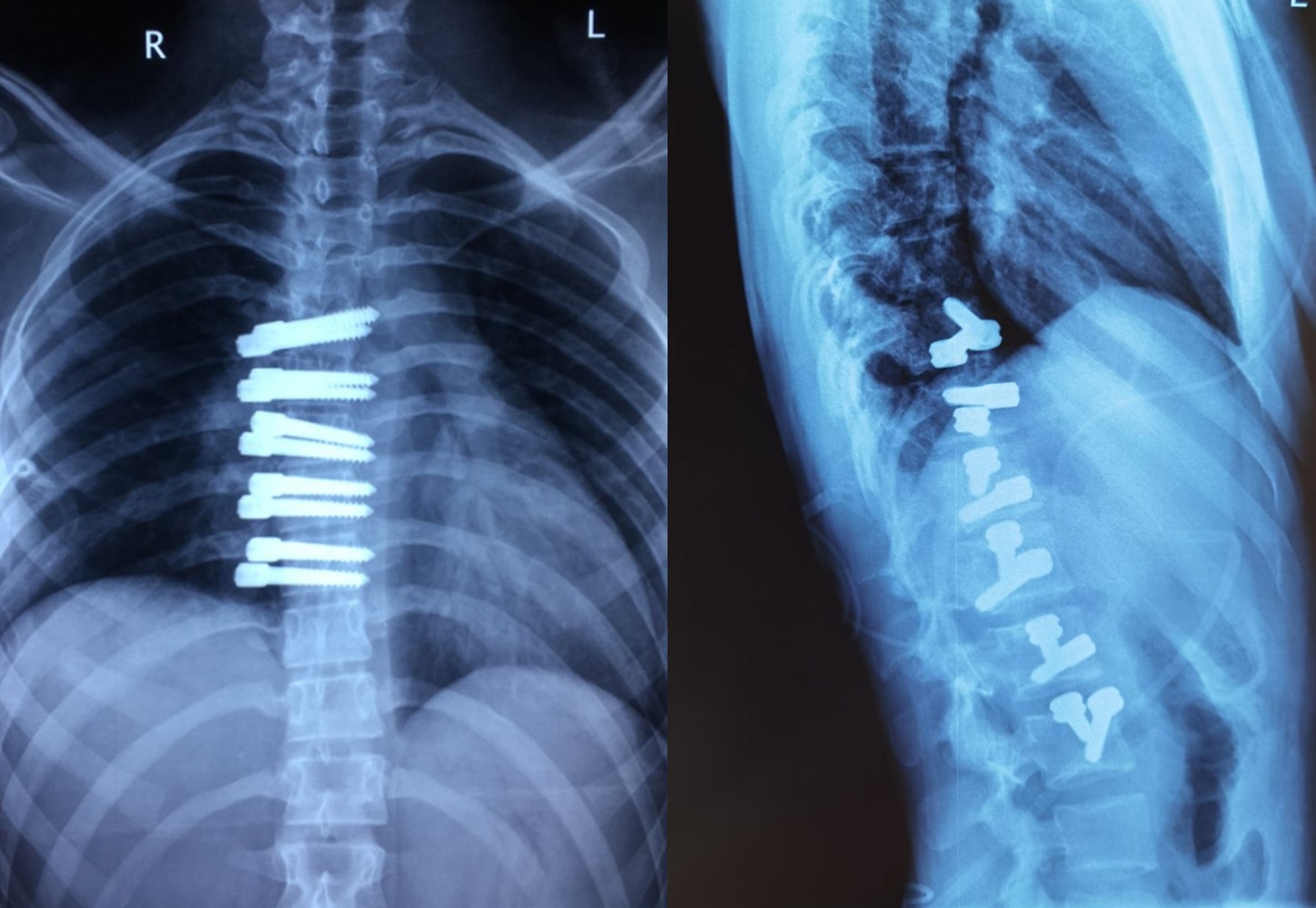
Данному ребенку была проведена стабилизация по этой методике, где из переднего доступа через грудную клетку зафиксированы были имплантаты, выглядит, как будто одинокие винты стоят, но на самом деле это не так. Винты объединены между собой специальным эластичным кордом, то есть операция делается через грудную клетку, и мы путем объединения этих элементов добиваемся утягивания этой деформации, коррекция достигнута полностью, при этом в этих сегментах, где была операция, сохраняются определенные движения. Мы задействуем меньшее количество позвонков, чтобы достигнуть хирургической коррекции, происходит самое главное – не трогаются мышцы спины, и пациент сохраняет большую часть движений позвоночника.
Юлия Каленичина:
Человек после операции, после такого искривления будет наклоняться, сгибаться, реально достигнуть такого результата.
Александр Снетков:
Девушка на десятые сутки после операции, мы показываем, какие движения у нее благодаря этой операции все-таки сохранились, и амплитуда достаточно большая, при этом девушка ранее занималась спортом, но деформация стала прогрессировать, и родители с этим мириться не стали, решили решать вопрос более радикально. Важно отметить, что данная технология достаточно эффективная, представляет совершенно альтернативный способ с точки зрения стабилизации позвоночника, но данный метод все-таки имеет некоторые ограничения, и наиболее эффективен он при не при сверхтяжелых деформациях. Там, где эластичная стабилизация, она сможет совершить корригирующий маневр, потому что если абсолютно ригидный, жесткий позвоночник с очень тяжелой деформацией, очень протяженной и с тяжелым реберным горбом, то тут советуем классическую металлоконструкцию. Когда речь идет о молодых пациентах, у которых хороший потенциал движений, есть естественная эластичность, дуга одна, но бывает и двухсторонний тип хирургического вмешательства, мы можем предложить еще такую хирургию, которая позволит провести и коррекцию, и сохранить активность достаточно на большом протяжении.
Когда у дуги больше грудопоясничная вершина, при этом фиксация уже остается не только в грудном отделе, но и необходимо через диафрагму совершить доступ к поясничным позвонкам, и результат при этом достаточно выраженный, устраняется достаточно хорошо, формируется правильной формы талия, от остаточной реберной деформации она смогла уйти, потому что на данный момент достаточно хорошая подвижность позвонков на вершине деформации.
Юлия Каленичина:
Расскажите о полноценности жизни оперированных детей. Когда они вырастают, эти девочки смогут стать мамами, если был затронут поясничный отдел позвоночника?
Александр Снетков:
Смогут, у нас большое количество мам со сколиозом курируется, и мы стараемся всячески помочь, операция на сколиозе – это не приговор.
Юлия Каленичина:
Они сами рожают либо только кесарево сечение?
Александр Снетков:
Акушеры боятся, конечно, в таких случаях чаще всего настаивают на кесарево сечении, но чем выше уровень фиксации по поясничному отделу, тем больше вероятности, что мама сможет родить сама ребенка, это не влияет никак на полноценность.
Юлия Каленичина:
Как к вам попасть?
Александр Снетков:
К нам попадают по направлению совершенно по разным источникам, сейчас мы стараемся как можно больше сообщать о данных техниках лечения, и на прием приходят со всех регионов.
Оксана Михайлова:
Если это москвичи, в районной поликлинике берут направление и приходят. Институт имени Приорова, можно на сайте записаться и прийти. А если это не москвичи, как попасть?
Александр Снетков:
То же самое. Как правило, областные и региональные хирурги в этом уже научились хорошо разбираться, они дают направление достаточно охотно, и мы не отказываем пациентам, которые нуждаются в предварительной консультации. Они отправляют на наш сайт свои предварительные обследования, рентгенограммы, и уже решаем. Начинается все с рентгенограмм, которые позволяют подсказать пациенту, что ему нужно еще пройти, чтобы консультация была наиболее полной, потому что иногда рентгена бывает недостаточно.
Юлия Каленичина:
После операции они наблюдаются своим ортопедом-травматологом либо вы их приглашаете к себе?
Александр Снетков:
Мы настаиваем на осмотре у нас, потому что в итоге нюансы должен курировать оперирующий хирург. Подобрать режим после операции может только хирург, который прикладывал руку.
Юлия Каленичина:
Спасибо большое, до новых встреч.